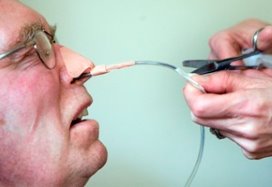
De ligging van een neusmaagsonde kan nog altijd het beste bepaald worden met de pH-waarde, gecombineerd met visuele observaties. En de lengte van de sonde met de NEX, tezamen met een nieuwe omrekentabel.
Dat blijkt uit het artikel ‘pH-waarde aspiraat blijft beste methode voor plaatsbepaling’ in Nursing januari over de belangrijkste recente inzichten wat betreft het plaatsen van een neugmaagsonde. Aanleiding is de nieuwe multidisciplinaire richtlijn neusmaagsonde die afgelopen jaar is ontwikkeld door beroepsvereniging V&VN.
Ausculatie onbetrouwbaar
Om te bepalen of de neusmaagsonde niet in de longen maar in de maag ligt, hanteren verpleegkundigen en artsen drie verschillende controlemethoden: auscultatie, de pH-waarde van maagsap in combinatie met het beoordelen van aspiraat, en het maken van een thoraxfoto. ‘Auscultatie is bewezen onbetrouwbaar’, zegt Wanda Kuin in Nursing. Zij is verpleegdeskundige van het voedingsteam in het Medisch Centrum Alkmaar (MCA) en werkte mee aan de richtlijn. ‘Ook al zweren sommige verpleegkundigen en artsen erbij, dit kan echt niet meer worden toegepast.’ Het team dat de richtlijn opstelde, bestaande uit verpleegkundigen, (verpleeghuis)artsen, apothekers en diëtisten, is tot de slotsom gekomen dat controle van de ligging met een pH-meting en visuele controles het meest betrouwbaar zijn.
Lengte neusmaagsonde
Wat betreft de NEX (nose-earlobe-xifoid meten van de lengte vanaf het puntje van de neus via de oorlel naar het uiteinde van het borstbeen) blijkt uit internationaal literatuuronderzoek deze in 72 procent van de gevallen de juiste lengte aangeeft. ‘In de overige dertig procent is de sonde vaak nog te lang, waardoor deze omkrult en er aspiratie kan ontstaan of geen maagsap kan worden opgetrokken’, vertelt Kuin. ‘In de richtlijn is een omrekentabel opgenomen. Hiermee zie je in één oogopslag aan de hand van de NEX wat de daadwerkelijke lengte van de sonde moet zijn. Deze omrekentabel staat ook op de praktijkkaart die bij de richtlijn hoort. Door de omrekentabel te gebruiken, heeft de sonde in 96 procent van de gevallen de goede lengte, blijkt uit onderzoek.’
Meer recente inzichten lees je in het artikel in Nursing januari. Abonneren op Nursing?
Bekijk de multidisciplinaire richtlijn Neusmaagsonde.
Door: redactie Nursing
Meer Nursing
Nursing
Nursing is de meest gelezen vaktitel voor verpleegkundigen niveau 4 en 5 in Nederland en Vlaanderen.
Word direct abonnee van Nursing.
Nursing op Facebook
Tegenwoordig kun je ook via Facebook op de hoogte van de laatste nieuwtjes, blogs en expertbijdragen. Ga naar
www.facebook.com/VakbladNursing
Vacature-alert
Wil je op de hoogte blijven van de nieuwste vacatures, abonneer je dan op de vacature-alert van NursingBanen.
Ga naar NursingBanen.





Geef je reactie
Om te kunnen reageren moet je inlogd zijn. Inloggen Ik heb nog geen account